|
(21), (22) Заявка: 2003121722/14, 14.07.2003
(24) Дата начала отсчета срока действия патента:
14.07.2003
(43) Дата публикации заявки: 20.02.2005
(45) Опубликовано: 10.07.2005
(56) Список документов, цитированных в отчете о
поиске:
МАРИНО П. Интенсивная терапия. М., 1998, стр. 348-350. RU 1805977 A3, 30.03.1993. RU 2167600 C1, 27.05.2001. US 4448192, 15.05.1984. Анестезиология и реаниматология под ред. проф. О.А.ДОЛИНОЙ. М.: Медицина, 2002, стр. 59-69.
Адрес для переписки:
654005, Кемеровская обл., г. Новокузнецк, пр. Строителей, 5, ГИДУВ, патентный отдел
|
(72) Автор(ы):
Чеченин М.Г. (RU),
Чурляев Ю.А. (RU),
Мартыненков В.Я. (RU)
(73) Патентообладатель(и):
Новокузнецкий государственный институт усовершенствования врачей (RU)
|
(54) СПОСОБ ПРОВЕДЕНИЯ ДЛИТЕЛЬНОЙ ИСКУССТВЕННОЙ ВЕНТИЛЯЦИИ ЛЕГКИХ
(57) Реферат:
Изобретение относится к медицине, к реаниматологии и может быть использовано для проведения длительной искусственной вентиляции легких. Устанавливают параметры работы респиратора с учетом роста (h), возраста (а) и массы тела пациента (m); определяют должную торакопульмональную растяжимость (Сдолж) с учетом массы тела пациента; определяют положительное давление в конце выдоха для принудительной вентиляции (ПДКВприн) с учетом торакопульмональной растяжимости легких; затем проводят принудительную ИВЛ, регулируемую по объему; корректировку ЧД и ДО до достижения нормовентиляции с последующим переходом на вспомогательную вентиляцию легких. Данное изобретение способствует снижению отрицательного влияния ИВЛ на легкие, системную и церебральную гемодинамику при сохранении адекватного легочного газообмена и дыхательного комфорта пациентов. 3 ил. 3 з.п. ф-лы.
(56) (продолжение):
CLASS=”b560m”КАМЕНЕВА М.Ю. Диагностическая значимость показателей, характеризующих начальную фазу маневра форсированной жизненной емкости легких выдоха у больных с различными типами нарушений механики дыхания. Автореф. дисс. к.м.н., СПб., 2001, стр. 4-16. SROCZYNSKI Т. Evaluation of respiratory tract function in healthy women in the last month of incomplicated pregnancy. Ann Acad Med Stetin. 2002; 48:331-50.
Способ относится к области медицины и может быть использован в реаниматологии при лечении больных с острой дыхательной недостаточностью, требующих проведения длительной искусственной вентиляции легких (ИВЛ).
В настоящее время наиболее распространенной методикой длительной ИВЛ является вентиляция методом вдувания. Аппараты вдувания отличаются высокой надежностью, просты и удобны в работе, оснащены микропроцессорами. Медицинская промышленность выпускает огромное количество разнообразных респираторов вдувания. Вентиляция легких современными респираторами вдувания, как правило, задается установкой 7-10 параметров. Выбор части из них (минутного объема вентиляции (MOB), дыхательного объема (ДО), частоты дыхания (ЧД)) подробно описан в литературе. Выбор других параметров (скорости и формы потока на вдохе (F), соотношения вдоха к выдоху, длительности инспираторной паузы (Tплато), величины положительного давления в конце выдоха (ПДКВ), инспираторного давления в режиме, регулируемом по давлению (РPC), давления поддержки (РPS)) в современной литературе освящен крайне недостаточно. В настоящее время врачи не располагают технологией комплексной настройки всех параметров современной ИВЛ. Сложившаяся ситуация привела к тому, что возможности современных респираторов используются не в полной мере.
Вместе с тем правильный выбор параметров респираторной поддержки во многом определяет ее эффективность и результаты. ИВЛ призвана не только нормализовывать газообмен в легких, но и, являясь достаточно грубым вмешательством в механизмы регуляции жизненно важных процессов, должна как можно меньше повреждать их. То же, хотя и в меньшей степени относится к вспомогательной вентиляции легких [Кассиль В.Л., Лескин Г.С., Выжигина М.А. Респираторная поддержка. – М., 1997. – С.195].
В связи с этим требуется доработка способов принудительной и вспомогательной вентиляции легких с целью снижения их отрицательного влияния на пациента.
Используется 2 основных метода ИВЛ автоматическими респираторами вдувания: вентиляция, контролируемая (регулируемая) по объему, и вентиляция, контролируемая (регулируемая) по давлению.
Оба метода вентиляции имеют плюсы и минусы по сравнению друг с другом. Основным преимуществом вентиляции, регулируемой по объему, является гарантированная настройками респиратора стабильность дыхательного объема. При объемном способе искусственного дыхания легче достигается стабильность минутного объема вентиляции, чем при вентиляции, регулируемой по давлению. Это утверждение справедливо как для принудительной вентиляции легких, так и для вспомогательной. При объемном способе вентиляции реже возникают такие расстройства вентиляции, как гипервентиляции, гиповентиляция, волюмотравма.
Однако вентиляция в объемном режиме не лимитирует давление в дыхательных путях, в связи с этим существует вероятность его неконтролируемого роста вплоть до развития баротравмы легких.
В противоположность этому вентиляция легких, регулируемая по давлению, ограничивает давление в дыхательных путях величинами установленных инспираторного давления или давления поддержки. В связи с этим основным преимуществом вентиляции легких, регулируемой по давлению, перед объемной вентиляцией является меньший риск развития баротравмы легких. К тому же ограничение давления на вдохе способствует снижению частоты возникновения отрицательных гемодинамических реакций. Поэтому вентиляция, регулируемая по давлению, широко используется как во время принудительной, так и во время вспомогательной вентиляции легких в ситуациях, когда требуется снижение внутригрудного давления и профилактика баротравмы легких (нестабильная гемодинамика, высокое внутричерепное давление, острое повреждение легких).
В настоящий момент при проведении вентиляции, регулируемой по объему, трудности представляет:
1) установка оптимальной скорости потока на вдохе;
2) установка оптимального уровня положительного давления в конце выдоха (ПДКВ), который бы оказывал максимальное антиотечное, антиателектатическое действие и при этом не вызывал бы баро-, волюмотравмы и депрессии гемодинамики;
3) установка оптимальной длительности инспираторной паузы;
4) установка оптимальной формы кривой скорости потока на вдохе.
При проведении вентиляции, регулируемой по давлению, основные трудности представляет:
1) установка оптимального инспираторного давления и (или) давления поддержки, которые бы обеспечивали нормовентиляцию и дыхательный комфорт пациента;
2) установка оптимального уровня положительного давления в конце выдоха (ПДКВ), который бы оказывал максимальное антиотечное, антиателектатическое действие и при этом не вызывал бы баро-, волюмотравмы и депрессии гемодинамики.
Наиболее часто стартовым методом ИВЛ является вентиляция, регулируемая по объему. Это делается в целях безопасности пациента, поскольку вентиляция, регулируемая по объему, обеспечивает пациента гарантированным минутным объемом вентиляции, что особенно актуально в ближайшем постагрессивном периоде (после операции, наркоза, реанимации, повреждения органов и систем организма в результате заболевания или травмы).
Настройка респиратора в режиме вентиляции легких, регулируемой по давлению, производится на фоне ИВЛ, регулируемой по объему. В связи с этим известные способы проведения ИВЛ всегда содержат описание настройки респиратора в режиме, регулируемом по объему, и не всегда – в режиме, регулируемом по давлению.
Известен способ расчета параметров ИВЛ [Кассиль В.Л., Лескин Г.С., Выжигина М.А. Респираторная поддержка. – М. – 1997. – С.195-204], по которому:
а) больного взвешивают, рассчитывают дыхательный объем (ДО) по формулам:
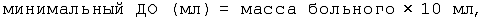
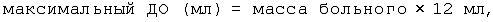
б) вносят найденную величину ДО и стандартную величину частоты дыхания (8-14 в мин) в меню настроек респиратора;
в) изменяя частоту дыхания, выбирают минутный объем вентиляции (MOB), обеспечивающий дыхательный комфорт пациента;
г) рассчитывают поток газа на вдохе (F, л/мин) по формуле:
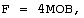
д) изменяя длительность инспираторной паузы и форму кривой вдоха, выбирают отношение вдоха к выдоху (I/Е), при котором РаО2/FiO2 максимально;
е) устанавливают минимальную фракцию кислорода во вдыхаемой смеси (FiO2), обеспечивающую РаО2 более 100 мм рт.ст., SaO2 – 95-96%.
Способ имеет недостатки:
1) не учитывается рост, должная и избыточная массы пациента, возраст, в связи с чем имеется высокая вероятность развития баротравмы и волюмотравмы у больных с избыточной массой тела и у пожилых;
2) не учитывается уровень среднего давления в дыхательных путях пациента, что может приводить к его избыточному неконтролируемому росту;
3) не учитывается растяжимость легких и грудной клетки, что может приводить к подъему среднего давления в дыхательных путях и максимального давления на вдохе;
4) в качестве критерия оксигенации используется определение PaO2 и SaO2 – инвазивные и дорогостоящие процедуры, не дающие информацию в реальном режиме времени (on line), их нельзя повторять сколько угодно часто;
5) не учитываются данные пульсоксиметрии (определение SpO2) как критерия оксигенации;
6) не учитываются данные капнографии как критерия адекватности вентиляции;
7) расчетные величины скорости потока на вдохе (F) для пациентов с высокой растяжимостью легких являются заниженными, а для пациентов с низкой растяжимостью – завышенными;
8) не предусмотрена методика расчета инспираторного давления в режиме, регулируемом по давлению (РPC);
9) не предусмотрена методика расчета величины положительного давления в конце выдоха (ПДКВ).
Наиболее близким к заявляемому является способ определения параметров ИВЛ [Марино П. Интенсивная терапия. – М. – 1998. – С.348-350], по которому:
а) больного взвешивают, рассчитывают дыхательный объем (ДО) по формулам:
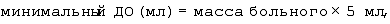
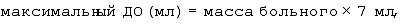
б) рассчитывают минутный объем вентиляции по формуле:
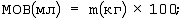
в) рассчитывают частоту дыхания по формуле:
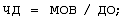
г) устанавливают рассчитываемые параметры в меню настроек респиратора, проводят ИВЛ, регулируемую по объему.
д) с помощью газоанализатора, капнографа, пульсоксиметра, оксиграфа корректируют ЧД и ДО для достижения нормовентиляции и нормоксемии.
е) при переходе на вспомогательную вентиляцию легких (ВВЛ) находят уровень инспираторного давления (давления поддержки, PPS), при котором инспираторное давление поддержки определяют путем деления максимального давления в дыхательных путях больного на вдохе (Рмвд) на три. Этот метод предполагает, что больной не способен поддерживать давление в три раза выше Рмвд без утомления.
ж) находят оптимальное положительное давления в конце выдоха (ПДКВ) путем измерения растяжимости легких и доставки кислорода. Эти показатели измеряют при различных эмпирически выбираемых уровнях ПДКВ. Такой метод выбора ПДКВ называется “титрованием ПДКВ”. Оптимальным считается тот уровень ПДКВ, при котором растяжимость легких и доставка кислорода максимальны.
Способ имеет недостатки
1. При расчете дыхательного объема не учитывается рост, должная и избыточная массы пациента, возраст, в связи с чем имеется высокая вероятность развития баротравмы и волюмотравмы у больных с избыточной массой тела и у пожилых.
2. Не учитывается растяжимость легких и грудной клетки, что может приводить к подъему среднего давления в дыхательных путях и максимального давления на вдохе,
3. Способ определения уровня инспираторного давления (PPS) предназначен только для перемежающейся или вспомогательной вентиляции и не может быть применен для принудительной вентиляции.
4. При расчете инспираторного давления поддержки (PPS) по данному способу получаются низкие значения PPS – 5-10 см вод.ст. – часто недостаточные для достижения необходимого дыхательного объема, особенно у больных с рестриктивными расстройствами.
5. Для расчета оптимального ПДКВ по динамике доставки кислорода необходимо иметь информацию о содержании кислорода в артериальной крови и сердечном выбросе. Информацию о последнем можно получить далеко не в каждом отделении реанимации интенсивной терапии в России.
6. Способ позволяет определить оптимальное ПДКВ только в момент измерения. Вместе с тем установленное оптимальное ПДКВ позволяет увеличить растяжимость легких уже в течение первых вдохов после установки. Затем оптимальное ПДКВ может стать неоптимальным (избыточным), когда легкие начинают избыточно раздуваться. В этом случае растет риск баро- и волюмотравмы. Таким образом, оптимальное ПДКВ является оптимальным лишь в течение ограниченного промежутка времени, пока механические свойства легких не претерпевают существенных изменений.
Мы считаем, что метод подбора ПДКВ, нацеленный на повышение растяжимости легких и доставки кислорода, целесообразно сочетать с другими методами повышения растяжимости легких и доставки кислорода, которые позволяют снижать ПДКВ во время ИВЛ (кинетическая терапия, ингаляция окиси азота, вентиляция с гелием). В этом случае риск развития нежелательных эффектов ПДКВ снижается.
7. Метод подбора ПДКВ “титрованием” показан больным с выраженными рестриктивными расстройствами (острое повреждение легких) и не может использоваться для профилактики рестриктивных расстройств у больных без значительного снижения растяжимости легких с сохранной доставкой кислорода. То есть способ пригоден только для лечения далеко зашедших тяжелых стадий острого повреждения легких.
Задачей настоящего изобретения является повышение качества лечения больных с дыхательной недостаточностью путем оптимизации длительной искусственной вентиляции легких на основе учета антропометрических характеристик больного, состояния газообмена и растяжимости легких – грудной клетки при смене режимов искусственной вентиляции легких.
Задача решается тем, что при проведении длительной вентиляции легких пациента взвешивают, устанавливают параметры работы респиратора: минутный объем вентиляции (MOB), дыхательный объем (ДО), частоту дыхания (ЧД), проводят принудительную ИВЛ, регулируемую по объему, и корректируют ЧД и ДО для достижения нормовентиляции и нормоксемии, определяют положительное давление в конце выдоха (ПДКВ), переходят на вспомогательную вентиляцию легких. Дополнительно учитывают рост (h), возраст (а) пациента, и с учетом полученных данных рассчитывают ДО по формуле:
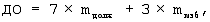
где ДО – дыхательный объем, мл,
mдолж – должная масса тела пациента, кг,
mизб – избыточная масса тела пациента, кг;
рассчитывают начальный минутный объем вентиляции (MOBнач) по формуле:
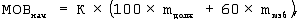
где МОВнач – начальный минутный объем вентиляции, л/мин,
К – коэффициент увеличения метаболизма у пациентов при стрессе: при слабом стрессе К равен 1,2; при умеренном стрессе – 1,4; при тяжелом стрессе – 1,6; при лихорадке К увеличивается на 0,1 на каждый градус свыше 37° С;
mдолж – должная масса тела пациента, кг,
mизб – избыточная масса тела пациента, кг;
определяют должную торакопульмональную растяжимость (Сдолж) по формуле:
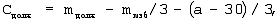
где Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
mдолж – должная масса тела, кг,
mизб – избыточная масса тела, кг,
а – возраст, лет.
Находят начальную скорость потока газа на вдохе (Fнач) по формуле:
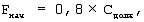
где Fнач – начальная скорость потока газа на вдохе, л/мин, Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст. Устанавливают полученные параметры ДО, ЧД, Fнач, МОВнач в меню настроек респиратора и начинают ИВЛ, регулируемую по объему, с постоянной или с понижающейся формой потока газа на вдохе, выбирают ту форму потока газа на вдохе, при которой среднее давление в дыхательных путях (Рсред) ниже, устанавливают функцию “автоматический вздох”.
Устанавливают начальную длительность инспираторной паузы (Тплато), чтобы начальное отношение вдоха к выдоху (I/Енач) было равно 1/1,5; при стабильной гемодинамике устанавливают начальное положительное давление конца выдоха (ПДКВнач) 5 см вод.ст, при нестабильной гемодинамике, устанавливают ПДКВнач 2 см вод.ст.
Синхронизируют больного с респиратором, определяют фактическую торакопульмональную растяжимость (С), рассчитывают и устанавливают уровень положительного давления конца выдоха для принудительной вентиляции (ПДКВприн) по формуле:
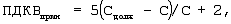
где ПДКВприн – положительное давление в конце выдоха для принудительной вентиляции легких, см вод.ст.,
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст. Находят и устанавливают скорость потока на вдохе (F) по формуле:
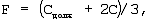
где F – скорость потока на вдохе, л/мин,
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.
Рассчитывают и устанавливают отношение вдоха к выдоху (I/E) по формуле:
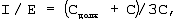
где I/E – отношение вдоха к выдоху,
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.
В процессе принудительной ИВЛ, регулируемой по объему, определяют С не реже 1 раза в 12 часов и при изменении С корректируют ПДКВ и F, корректируют Tплато для достижения дыхательного комфорта больного.
Переходят к принудительной вентиляции, регулируемой по давлению, для чего рассчитывают и устанавливают начальное инспираторное давление для принудительной вентиляции легких, регулируемой по давлению (PРСнач), по формуле:
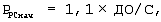
где РРСнач – начальное инспираторное давление в режиме принудительной вентиляции легких, регулируемой по давлению,
ДО – дыхательный объем, мл,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.
Устанавливают отношение вдоха к выдоху, равное рассчитанному.
Регулируют РРСнач для достижения дыхательного объема в режиме, регулируемом по давлению (ДОРС), на 10% больше ДО и получают РРС.
В процессе принудительной ИВЛ, регулируемой по давлению, определяют С при каждой смене положения тела больного не реже 1 раза в 8 часов и при изменении С корректируют ПДКВприн, и РРС, регулируют отношение вдоха к выдоху (I/E) для достижения дыхательного комфорта больного.
Переходят от принудительной вентиляции легких в режим вспомогательной вентиляции легких, рассчитывают и устанавливают ПДКВ для вспомогательной вентиляции легких (ПДКВвспом) по формуле:
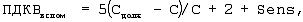
где ПДКВвспом – положительное давление в конце выдоха для вспомогательной вентиляции легких, см вод.ст.,
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.,
Sens – чувствительность триггера респиратора, см вод.ст.; рассчитывают и устанавливают начальное давление поддержки (PPSнач) для вспомогательной вентиляции легких, регулируемой по давлению, по формуле:
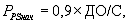
где PPSнач – начальное давление поддержки в режиме вспомогательной вентиляции легких, регулируемой по давлению,
ДО – дыхательный объем, мл,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.
Регулируют PPSнач Для достижения дыхательного объема во вспомогательном режиме, регулируемом по давлению (ДОPS), на 10% больше ДО и получают PPS, регулируют отношение вдоха к выдоху (I/E) для достижения дыхательного комфорта больного.
В процессе вспомогательной ИВЛ, регулируемой по давлению, определяют С при каждой смене положения тела больного не реже 1 раза в 8 часов и при изменении С корректируют ПДКВвспом и PPS.
Установку фракции кислорода, подаваемого респиратором в дыхательный контур (FiO2), производят под контролем данных пульсоксиметрии или анализа газов крови для достижения SpO2 94-100%, РаО2 75-200 мм рт.ст., изменение MOBнач путем изменения ЧД производят под контролем данных капнографии для достижения EtСО2 от 32 до 45 мм рт.ст, получают MOB.
Определяют тип конституции пациента, находят должную массу тела (mдолж) по формуле:
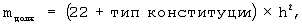
где mдолж – должная масса тела, кг,
h – рост, м,
тип конституции: астенический – 1, нормостенический – 2, гиперстенический – 3.
При возрасте пациента (а) 30 лет и моложе Сдолж определяют по формуле:
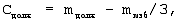
где Сдолж – расчетная торакопульмональная растяжимость, мл/см вод.ст.,
mдолж – должная масса тела, кг,
mизб – избыточная масса тела, кг.
ОБОСНОВАНИЕ СПОСОБА, НОВИЗНА СПОСОБА
Заявляемый способ основан на учете растяжимости легких – грудной клетки и на принципе минимизации среднего давления в дыхательных путях, использование которых позволяет снизить отрицательное влияние ИВЛ методом вдувания на легкие, системную и церебральную гемодинамику при сохранении адекватного легочного газообмена и дыхательного комфорта.
В подавляющем большинстве случаев показанием к длительной ИВЛ являются нарушение вентиляционно-перфузионных отношений и снижение растяжимости легких вследствие развития острого повреждения легких (ОПЛ), в основе которого лежит неравномерный интерстициальный отек легких. Применение ИВЛ методом вдувания при ОПЛ патогенетически обосновано, поскольку положительное внутри грудное давление оказывает антиотечное действие на ткань легких. Для усиления этого эффекта создают положительное давление в конце выдоха (ПДКВ), проводят инверсию вдоха к выдоху, причем чем более выражены отек и рестрикция легких, тем большие величины ПДКВ и большую инверсию вдоха приходится применять. Замечено, что при увеличении ПДКВ и удлинении вдоха происходит улучшение антиотечного влияния ИВЛ на легкие, пропорциональное среднему внутригрудному давлению. В условиях механической вентиляции легких у больных с ОПЛ, оксигенация артериальной крови напрямую зависит от генерируемого среднего давления в альвеолах. Эквивалентом среднего давления в альвеолах является среднее давления в дыхательных путях, измеряемое в трахее (Pср.тр, Pсред). Причем чем более выражена рестрикция легких, тем большие значения Рср.тр (Рсред
На основании вышесказанного можно сделать вывод: величина среднего давления в дыхательных путях – ценный диагностический показатель, измерение которого в процессе ИВЛ у пострадавших с ТЧМТ позволяет подбирать оптимальный режим ИВЛ с целью купирования интерстициального отека легких, повышения оксигенации артериальной крови и профилактики ИВЛ-зависимого подъема внутричерепного давления.
Известно, что при рестриктивных расстройствах в легких антиотечное и антиателектатическое действие вентиляции методом вдувания не легочную ткань генерируется средним давлением в альвеолах.
Отсюда вытекает, что при настройке режима ИВЛ величина Рср.тр, создаваемого респиратором, должна быть прямопропорциональна степени рестрикции. В свою очередь Рср.тр зависит от характеристик режима ИВЛ: дыхательного объема, частоты дыхания, потока на вдохе, длительности вдоха, длительности выдоха, уровня положительного давления в конце выдоха (ПДКВ), величины инспираторного давления на вдохе в режиме, регулируемом по давлению. Следовательно, чтобы перечисленные параметры ИВЛ обеспечивали Рср.тр, адекватное рестрикции, они также должны быть пропорциональны торакопульмональной растяжимости.
Таким образом, учет растяжимости легких – грудной клетки позволяет дифференцированно подходить к вентиляции пациентов с рестриктивными (снижение растяжимости) расстройствами и без таковых. Поэтому, мы включили показатель торакопульмональной растяжимости в формулы для расчета скорости потока на вдохе, ПДКВ, инспираторного давления в режиме, регулируемом по давлению, давления поддержки.
Растяжимость легких (податливость, комплайнс) является одним из основных наиболее информативных критериев острого повреждения легких. В практической деятельности более доступно определение общего комплайнса легких – грудной клетки, который имеет возрастные изменения. Растяжимость легких – грудной клетки у основной массы людей начинает снижаться с возраста 30 лет [Шик Л.Л., Канаев Н.Н. Руководство по клинической физиологии дыхания. – М., 1980. – 376 с.; Физиологические основы здоровья человека. Под ред. Б.И.Ткаченко. – С-Пб. – Архангельск – 2001. – С.291-328].
Принцип минимизации отрицательного влияния ИВЛ на гемодинамику достигается снижением среднего давления в дыхательных путях (Рсред). Наименьшее Рсред возникает при полноценных вдохе (когда к началу выдоха вдох закончился) и выдохе (когда к началу вдоха выдох закончился). Этого можно достичь правильным выбором: а) скорости потока газа на вдохе и формы его кривой, б) дыхательного объема, в) частоты дыхания, г) отношения вдоха к выдоху.
Описываемый способ расчета параметров длительной ИВЛ с целью ее оптимизации наиболее целесообразно использовать во время ИВЛ современными микропроцессорными сервовентиляторами (сервореспираторами), поскольку в них предусмотрена возможность регулирования всех упомянутых в способе параметров: дыхательного объема, частоты дыханий, потока на вдохе, длительности вдоха, длительности выдоха, уровня положительного давления в конце выдоха (ПДКВ), величины инспираторного давления на вдохе в режиме, регулируемом по давлению, формы кривой потока на вдохе. Предпочтительнее использовать децелерирующую (понижающуюся) форму кривой потока на вдохе, т. к. минимизация среднего давления в дыхательных путях при децелерирующей кривой потока на вдохе достигается при сохранении более физиологичного отношения вдоха к выдоху. Допустимо также использовать постоянную или синусоидальную формы кривых потока на вдохе. Акцелерирующая (повышающаяся) форма вдоха при данном способе не используется.
Новизна способа заключается в том, что при определении MOB, ДО, ЧД, Срасч учитывают рост, возраст, тип конституции человека.
Это позволяет провести расчет параметров вентиляции с учетом механических свойств системы дыхания, связанных с морфологическими и возрастными изменениями, и снизить давление в дыхательных путях во время ИВЛ, тем самым уменьшить негативное воздействие вентиляции методом вдувания на гемодинамику, достичь ее стабильности.
Предложены формулы, позволяющие получить данные MOB, ДО, ЧД, РPC и ПДКВ для принудительной вентиляции, PPS и ПДКВ для вспомогательной вентиляции с учетом возраста, роста, типа конституции и массы. После синхронизации пациента с респиратором предложены способы корректировки РPC и PPS по достижению рассчитанного ДО, отношения вдоха к выдоху (I/E) по достижению дыхательного комфорта, ЧД и ДО с помощью капнографии для достижения EtCO2 30-40 мм рт.ст., FiO2 по данным пульсоксиметрии для достижения SpO2 94-100%.
Это позволяет добиться нормовентиляции или умеренной гипервентиляции, нормоксемии, дыхательного комфорта, избежать роста давления в дыхательных путях и таких осложнений, как баротравма и волюмотравма легких, рестриктивных расстройств. Капнография и пульсоксиметрия дают информацию о газообмене в реальном режиме времени.
Определение растяжимости легких не реже чем 1 раз в 8 часов с последующей коррекцией ПДКВ и F позволяет своевременно устранять неполноценность вдоха и выдоха. В результате способ позволяет проводить вентиляцию легких с наиболее физиологичными соотношениями вдоха к выдоху (от 1:1 до 1:3), с наиболее физиологичными формами кривой вдоха (понижающаяся, постоянная) с отказом, по возможности, от длительной инспираторной паузы (более 0,4 сек для понижающейся формы потока на вдохе, более 0,8 сек для постоянной формы потока на вдохе) и от высоких значений положительного давления конца выдоха (ПДКВ, более 10 см вод.ст.).
Совокупность существенных признаков “щадящей ИВЛ” позволяет предотвратить ауто-ПДКВ, снизить отрицательное влияние ИВЛ на гемодинамику при сохранении адекватного легочного газообмена и дыхательного комфорта.
Таким образом, способ предназначен для оптимизации традиционной длительной ИВЛ, при которой производится смена режимов ИВЛ, имеющая целью обеспечение адекватной вентиляции легких на всех этапах принудительной и вспомогательной ИВЛ. Достигаются все 4 критерия адекватности искусственной вентиляции легких (ИВЛ):
– соответствие газообмена метаболическим потребностям пациента (отсутствие кислородного долга, нормовентиляция), что достигается за счет учета данных пульсоксиметрии, капнографии, исследования кислотно-щелочного состояния крови (КЩС);
– стабильность системной и органной гемодинамики (отсутствие отрицательного влияния ИВЛ на работу сердца, головного мозга), что достигается за счет использования принципа минимизации среднего давления в дыхательных путях;
– соответствие вентиляции механическим свойствам легких – грудной клетки (отсутствие баро-, волюмотравмы), что достигается за счет учета торакопульмональной растяжимости (С);
– дыхательный комфорт пациента (отсутствие одышки, наличие синхронизации пациента с респиратором), достижение которого является обязательным условием при коррекции параметров ИВЛ, особенно во время вспомогательной вентиляции легких.
Способ проводится современными сервовентиляторами в отделениях реанимации и интенсивной терапии у больных с сохранной газотранспортной функцией крови (отсутствие гемической гипоксии). Способ эффективен на фоне регулярного позиционирования больного (смен положений тела, кинетической терапии) и санации трахеобронхиального дерева.
СПОСОБ ОСУЩЕСТВЛЯЕТСЯ СЛЕДУЮЩИМ ОБРАЗОМ
Перед началом ИВЛ определяют массу пациента (m, кг), измеряют его рост (h, см), фиксируют возраст (а, лет).
Находят должную (mдолж, кг) и избыточную массы (mизб, кг) по формулам:
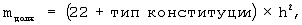
где mдолж – должная масса пациента, кг,
mизб – избыточная масса тела пациента, кг;
m – фактическая масса пациента, кг
тип конституции: астенический – 1, нормостенический – 2, гиперстенический – 3,
h – рост, м,
Если избытка массы у пациента нет (mизб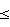 0), то величину избыточной массы принимают за ноль: 0), то величину избыточной массы принимают за ноль:
mизб=0.
Определяют начальный минутный объем вентиляции (МОВнач, мл/мин) по формуле:
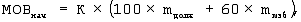
где МОВнач – начальный минутный объем вентиляции, л/мин,
К – коэффициент увеличения метаболизма у пациентов при стрессе: при слабом стрессе К равен 1,2; при умеренном стрессе – 1,4; при тяжелом стрессе – 1,6; при лихорадке К увеличивается на 0,1 на каждый градус свыше 37° С.
Если стресса нет, то коэффициент увеличения метаболизма равен 1(К=1). Если избыточной массы нет, то MOB=К× mдолж× 100.
Находят дыхательный объем (ДО, мл)
ДО=mдолж× 7+mизб× 3.
Находят частоту дыханий (ЧД, 1/мин)
ЧД=МОВнач/ДО.
Определяют расчетную торакопульмональную растяжимость (Сдолж) по формулам
 для пациентов старше 30 лет с избытком массы (а>30, mизб для пациентов старше 30 лет с избытком массы (а>30, mизб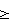 0). 0).
Сдолж=mдолж-mизб/3, для пациентов 30 лет и моложе с избытком массы (а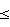 30, mизб 30, mизб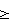 0), 0),
Сдолж=mдолж-(а-30)/3, для пациентов старше 30 лет без избытка массы (а>30, mизб<0),
Сдолж=mдолж, для пациентов 30 лет и моложе без избытка массы (а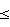 30, mизб<0), 30, mизб<0),
где Сдолж – расчетная растяжимость легких – грудной клетки, мл/см вод.ст;
mдолж – должная масса тела, кг,
mизб – избыточная масса тела, кг,
а – возраст, лет.
Находят начальную скорость потока газа на вдохе (Fнач, л/мин) по формуле
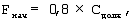
Полученные данные ДО, ЧД, Fнач, MOBнач вносят в меню настроек респиратора. До подключения больного к респиратору начинают принудительную ИВЛ, регулируемую по объему (VCV в режиме IPPV, CMV), с постоянной или с понижающейся формой потока газа на вдохе, при которой среднее давление в дыхательных путях (Рсред) ниже. Подключают функцию “автоматический вздох”. Устанавливают длительность инспираторной паузы (плато), чтобы начальное отношение вдоха к выдоху (I/Енач) было равно 1/1,5.
Все вышеперечисленные расчеты и настройки респиратора целесообразно делать прежде, чем больной поступит в отделение реанимации – пока он находится в операционной или в приемном отделении (в санпропускнике). Для проведения расчетов и настройки режима ИВЛ анестезиолог, принимающий больного, должен заблаговременно сообщить реаниматологу рост, вес, возраст и тип конституции больного.
После настройки режима ИВЛ подключают больного к респиратору.
Здесь и далее на всех этапах ИВЛ производят установку фракции кислорода, подаваемого респиратором в дыхательный контур (FiO2), под контролем данных пульсоксиметра или газоанализатора для достижения SpO2 94-100%, РаО2 75-200 мм рт.ст. Производят коррекцию МОВнач путем изменения ЧД для достижения EtCO2 или РаСО2 от 32 до 45 мм рт.ст. по данным капнографа или газоанализатора, получают MOB.
Синхронизируют больного с респиратором (анальгоседация, миорелаксация, временная гипервентиляция) для исключения спонтанной дыхательной активности.
С помощью респиратора, спирографа или дыхательного монитора определяют растяжимость легких-грудной клетки (торакопульмональную растяжимость, С, мл/см вод.ст.).
Рассчитывают и устанавливают уровень положительного давления конца выдоха для принудительной вентиляции (ПДКВприн) по формуле
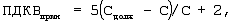
где ПДКВприн – положительное давление в конце выдоха для принудительной вентиляции легких, см вод.ст.,
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.;
Находят и устанавливают скорость потока на вдохе по формуле
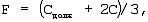
где F – скорость потока на вдохе, л/мин,
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст. Рассчитывают и устанавливают отношение вдоха к выдоху (I/E) по формуле
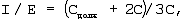
где I/E – отношение вдоха к выдоху,
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст. Устанавливают длительность инспираторной паузы (Тплато), чтобы отношение вдоха к выдоху соответствовало рассчитанному I/E.
Если респиратор позволяет проводить принудительную вентиляцию, регулируемую по давлению и существуют клинические показания для ее проведения, то переходят к ИВЛ, регулируемой по давлению, для чего рассчитывают и устанавливают начальное инспираторное давление (РPCнач) для принудительной вентиляции легких, регулируемой по давлению, по формуле:
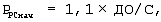
где РPCнач – начальное инспираторное давление в режиме принудительной вентиляции легких, регулируемой по давлению,
ДО – дыхательный объем, мл,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст. Устанавливают отношение вдоха к выдоху равное рассчитанному I/E.
Регулируют РPCнач, для достижения дыхательного объема в режиме, регулируемом по давлению (ДОPC), на 10% больше ДО и получают РPC.
При переходе по клиническим показаниям от принудительной ИВЛ в режим вспомогательной ИВЛ рассчитывают и устанавливают ПДКВ для вспомогательной вентиляции легких (ПДКВвспом) по формуле
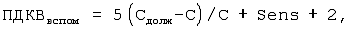
где ПДКВвспом – положительное давление в конце выдоха для вспомогательной вентиляции легких, см вод.ст.,
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.,
Sens – чувствительность триггера респиратора, см вод.ст. Если респиратор позволяет проводить вспомогательную вентиляцию, регулируемую по давлению, и существуют клинические показания для ее проведения, то рассчитывают и устанавливают начальное давление поддержки (PPSнач) Для вспомогательной вентиляции легких, регулируемой по давлению, по формуле
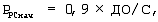
где PPSнач – начальное давление поддержки в режиме вспомогательной вентиляции легких, регулируемой по давлению,
ДО – дыхательный объем, мл,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.
Регулируют PPSнач для достижения дыхательного объема в режиме вспомогательной ИВЛ, регулируемой по давлению (ДОPS), на 10% больше ДО и получают PPS.
В процессе принудительной и вспомогательной ИВЛ, регулируемой по давлению, определяют С при каждой смене положения тела больного не реже 1 раза в 8 часов и при изменении С корректируют ПДКВприн и РРС (для принудительной вентиляции), ПДКВвспом и PPS (для вспомогательной вентиляции), регулируют отношение вдоха к выдоху (I/E) для достижения дыхательного комфорта. Устанавливают минимальное соотношение вдоха к выдоху (I/E), при котором обеспечивается дыхательный комфорт пациента. В случае когда дыхательный комфорт не достигается (больной не синхронен с респиратором), проводят другие методы синхронизации больного с респиратором (анальго-седация, миорелаксация, временная гипервентиляция).
Если респиратор не позволяет проводить вспомогательную вентиляцию, регулируемую по давлению, либо отсутствуют клинические показания для ее применения, то переходят к вспомогательной ИВЛ, регулируемой по объему.
В процессе принудительной и вспомогательной ИВЛ, регулируемой по объему, определяют С 1 раз в 12 часов и при изменении С корректируют ПДКВприн, ПДКВвспом и F, после чего регулируют длительность инспираторной паузы для достижения дыхательного комфорта. Устанавливают минимальную длительность инспираторной паузы (Тплато), при которой обеспечивается дыхательный комфорт пациента. В случае когда дыхательный комфорт не достигается (больной не синхронен с респиратором), проводят другие методы синхронизации больного с респиратором (анальго-седация, миорелаксация, временная гипервентиляция).
Динамическая коррекция настроек респиратора проводится на фоне регулярного позиционирования больного (смен положений тела, кинетической терапии) и санации трахеобронхиального дерева.
ПРИМЕР 1
Больной Е., 37 лет, диагноз: ножевое проникающее торакоабдоминальное ранение слева, ранение межжелудочковой перегородки сердца, не проникающее в полость сердца, сквозное ранение диафрагмы, гемоторакс слева, травматический шок 3 степени. Состояние при поступлении крайне тяжелое, обусловлено дыхательной недостаточностью, травматическим шоком. Выраженный кардиальный болевой синдром. Сознание угнетено до умеренного оглушения. Кожные покровы бледно-цианотичные, покрыты холодным потом. Видимые слизистые анемичные, пониженной влажности. Дыхание самостоятельное, аускультативно ослаблено слева в нижних отделах, частота дыхания 28 в минуту. Рентгенографически: гемоторакс слева. Артериальное давление 90/50 мм рт.ст, частота сердечных сокращений 120 ударов в минуту. Живот болезнен в эпигастрии слева. Диурез снижен. Начато проведение противошоковых мероприятий. Больной взвешен. Масса тела 88 кг. Определен рост – 185 см. Измерена температура тела – 36,8° С. Определен тип конституции (телосложения) – нормостенический. Оценена степень стресса – тяжелая, так как больной находился в состоянии шока, имелся болевой синдром. На основании степени стресса коэффициент увеличения метаболизма -1,6.
По жизненным показаниям проведена операция: торакотомия слева, ушивание ран сердца и диафрагмы, дренирование плевральной полости по Бюлау слева. Обезболивание: эндотрахеальный наркоз, центральная анальгезия кетамином. Учитывая, что больному была показана длительная ИВЛ, анестезиологом-реаниматологом были рассчитаны параметры искусственной вентиляции, по которым были настроены респираторы РО-6 (в операционной) и Puritan Bennett 7200 АЕ (в отделении реанимации). Производились следующие вычисления:
mдолж=(22+тип конституции)× h2=(22+2)× 1,852=82,14 82 кг, 82 кг,
mизб=m-mдолж=88-82=6 кг,
МОВнач=К× (mдолж× 100+mизб× 60)=1,6× (82× 100+6× 60)=13696 13700 мл/мин. 13700 мл/мин.
ДО=mдолж× 7+mизб× 3=82× 7+6× 3=592 590 мл. 590 мл.
ЧД=МОВнач/ДО=13700/590=23,22 23 в мин. 23 в мин.
По рассчитанным параметрам настроен респиратор РО-6, который позволяет проводить только принудительную вентиляцию, регулируемую по объему, с отношением вдоха к выдоху 1/2. Учитывая наличие постгипоксического состояния в дыхательный контур подавался чистый кислород (закись азота не была показана). Таким образом, вентиляция во время операции проводилась с дыхательным объемом 590 мл с частотой 23 вдоха в минуту, с отношением вдоха к выдоху 1/2, с подачей 100% кислорода. В ходе операции во время ревизии перикарда и ушивания раны сердца произошло 3 последовательных остановки сердца длительностью 1 минута каждая. Во время остановок проводился прямой массаж сердца. Гемодинамика была стабилизирована на фоне введения вазопрессоров, кардиотоников и гормонов на цифрах: пульс 106 в мин, АД 120/70 мм рт.ст. Общая длительность гипотонии менее 70 мм рт.ст. составила 20 минут. В последующем гемодинамика поддерживалась на нормальных цифрах путем введения катехоламинов. До окончания операции анестезиологом-реаниматологом были рассчитаны параметры искусственной вентиляции, дополняющие MOB, ДО, ЧД, для планирующейся пролонгированной ИВЛ в отделении реанимации респиратором Puritan Веnnett 7200 АЕ. Проводили вычисления должной торакопульмональной растяжимости (С) и потока на вдохе (F).
Так как больной Е. старше 30 лет и имеет избыток массы тела (а>30, mизб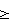 0), то должную торакопульмональную растяжимость вычисляли по формуле: 0), то должную торакопульмональную растяжимость вычисляли по формуле:
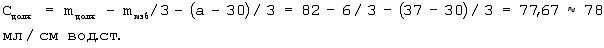
Так как истинная (фактическая) торакопульмональная растяжимость в операционной определена быть не могла (отсутствовал дыхательный монитор, спирограф), то рассчитали начальную скорость потока на вдохе по формуле:
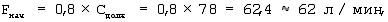
Полученные данные ДО, ЧД, Fрасч, МОВнач внесли в меню настроек респиратора Puritan Bennett 7200 АЕ. Установили постоянную форму кривой потока на вдохе, включили функцию “автоматический вздох” (по два вздоха объемом 900 мл 12 раз в час). Для достижения отношения вдоха к выдоху 1/1,5 установили инспираторную паузу (плато) длительностью 0,4 сек.
Транспортировали больного из операционной в реанимацию, продолжили принудительную вентиляцию, регулируемую по объему, с подачей 80% кислорода (эмпирически). Определили SpO2 – 100%. Определили РаО2 – 245 мм рт.ст. Снизили установленное эмпирически значение FiO2 с 0,8 до 0,6, при этом SpО2 – 99%, РаО; – 198 мм рт.ст.
Так как синхронизация больного с респиратором в ближайшем послеоперационном периоде была хорошая, то мер по адаптации больного к респиратору не потребовалось. Определили торакопульмональную растяжимость – 46 мл/см вод.ст. Рассчитали скорость потока на вдохе (F), величину положительного давления в конце выдоха для принудительной вентиляции (ПДКВприн), отношение вдоха к выдоху (I/E). Делали следующие вычисления:
F=(Сдолж+2С)/3=(78+2× 46)/3=56,6 57 л/мин, 57 л/мин,
ПДКВприн=5(Сдолж-С)/С+2=5(78-46)/46+2=5,48 5,5 см вод.ст. 5,5 см вод.ст.
I/E=(Сдолж+С)/3С=(78+46)/(3× 46)=0,89=1/1,12 1/1,1 1/1,1
Установили длительность инспираторной паузы (Тплато) 0,57 с, чтобы отношение вдоха к выдоху соответствовало рассчитанному.
Оценены показания к проведению принудительной ИВЛ, регулируемой по давлению. Учитывая тяжесть и нестабильность состояния больного, отсутствие условий для развития баротравмы легких и с целью предотвращения гиповентиляции и гипоксемии при возможном незамеченном прогрессировании отека легких решено, что показаний для перехода на прессконтролируемую вентиляцию в данный момент нет.
Продолжали вентиляцию в установленном режиме, регулируемом по объему, проводили мероприятия по нормализации гомеостаза, проводили лаваж трахеобронхиального дерева, перкуторный массаж грудной клетки. В течение этого периода больного 8 раз поворачивали (позиционировали), 2 раза через 12 часов определяли торакопульмональную растяжимость (С). Для определения фактической торакопульмональной растяжимости (С) дополнительно синхронизировали больного с респиратором с помощью промедола (20 мг), сибазона (10 мг). В дальнейшем для синхронизации больного с респиратором использовали морфин 10 мг.
За этот период торакопульмональная растяжимость существенно не изменилась. Состояние больного оставалось крайне тяжелым за счет постреанимационной болезни.
Через 24 часа после операции торакопульмональная растяжимость снизилась до 37 мл/см вод.ст. Сделано заключение о нарастании интерстициального отека легких. Учитывая прогрессирование отека легких, появление условия для развития баротравмы легких, выставили показания к переходу на принудительную вентиляцию, регулируемую по давлению. Рассчитали и установили РPSнач, ПДКВприн, I/E по формулам:
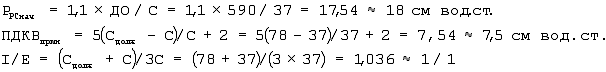
Откорректировали РPSнач, Для достижения ДОРС на 10% больше (ДО× 1,1 =0,59× 1,1=0,65) и получили РPS=19 см вод.ст.
В дальнейшем определяли С при каждой смене положения тела больного 1 раз в 2 часа. Торакопульмональная растяжимость (С) постепенно увеличивалась. Дважды при изменении С проводили расчет и корректировку РPСнач, ПДКВприн, I/E по вышеописанным формулам. Через 2 суток после операции С 57 мл/см вод.ст. Рассчитали и установили РPСнач, ПДКВприн, I/E:
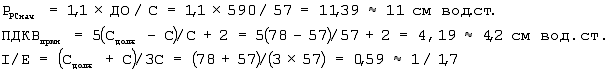
Корректировка РPСнач, для достижения ДОPС на 10% больше (ДО× 1,1= 0,59× 1,1=0,65) не потребовалась, так как при РPС 11 см вод.ст. дыхательный объем был 0,66 л.
При появлении признаков спонтанной дыхательной активности отрегулировали соотношение вдоха к выдоху – установили I/E, равное 1 (1/0,9) – минимальное значение, при котором обеспечивался дыхательный комфорт больного (отсутствовало спонтанное дыхание).
Продолжали принудительную ИВЛ, регулируемую по давлению, медикаментозную синхронизацию больного с респиратором, воздерживались от перехода на вспомогательную вентиляцию в связи с имеющимися грубыми нарушениями по нейродинамике в стволовых структурах головного мозга (проявление постгипоксической энцефалопатии).
В дальнейшем определяли С при каждой смене положения тела больного. Торакопульмональная растяжимость постепенно увеличивалась. Проводили расчет и корректировку РPCнач, и ПДКВприн, I/E по вышеописанным формулам. Через 8 суток после операции С 70 мл/см вод.ст. К этому времени больной проделал положительную динамику в неврологическом статусе, появилась возможность перевести больного на вспомогательное дыхание в режиме SIMV с поддержкой давлением. Установлена чувствительность триггера (Sens) 3 см вод.ст.
Рассчитали и установили PPSнач, РPCнач, ПДКВвспом, I/E:
PPSнач=0,9× ДО/С=0,9× 590/70=7,58 8 см вод.ст. 8 см вод.ст.
РPCнач=1,1× ДО/С=1,1× 590/70=9,27 9 см вод.ст. 9 см вод.ст.
ПДКВвспом=5(Сдолж-С)/С+Sens+2=5(78-70)/70+3+2=5,57 5,6 см вод.ст. 5,6 см вод.ст.
I/E=(Сдолж+С)/3С=(78+70)/(3× 70)=0,7=1/1,4 1/1,4 1/1,4
Откорректировали PPSнач, Для достижения ДOPS, на 10% больше должного (ДО× 1,1=0,59× 1,1=0,65) и получили PPS=7 см вод.ст. Корректировка РPCнач, для достижения ДОPC на 10% больше должного (ДО× 1,1=0,59× 1,1=0,65 л) не потребовалась, так как при РPC 9 см вод.ст. дыхательный объем был 0,65 л. Отрегулировали соотношение вдоха к выдоху – установили I/E, равное 1/1,2 – минимальное значение, при котором достигался дыхательный комфорт больного.
На 14 сутки лечения больной проделал значительную динамику по общему состоянию и неврологическому статусу. Торакопульмональная растяжимость – 72 мл/см вод.ст. Было решено перевести больного на другой режим вспомогательной ИВЛ – спонтанное дыхание под положительным давлением в дыхательных путях с поддержкой давлением (СРАР+PS). Установили чувствительность триггера (Sens) 1 см вод.ст.
Рассчитали и установили PPSнач, РPCнач, ПДКВвспом.
PPSнач=1,1× ДО/С=1,1× 590/72=7,37 7 см вод.ст. 7 см вод.ст.
ПДКВвспом=5(Сдолж-С)/С+Sens+2=5(78-72)/72+1+2=3,42 3,4 см вод.ст. 3,4 см вод.ст.
Откорректировали PPSнач для достижения ДОPS на 10% больше должного (ДО× 1,1=0,59× 1,1=0,65 л) и получили PPS=8 см вод.ст.
В процессе длительной ИВЛ в отделении реанимации в дыхательный контур подавали кислород (FiO2 0,6-0,25), что обеспечивало нормальную сатурацию гемоглобина кислородом (SpO2 94-99% по данным пульсоксиметрии). На фоне инфузионно-трансфузионной терапии уровень гемоглобина не снижался ниже 90 г/л.
На 22 сутки после операции больной был успешно переведен на спонтанное дыхание и экстубирован. На 23 сутки переведен в отделение сердечно-сосудистой хирургии. Исход: улучшение.
ПРИМЕР 2
Больной Ш., 18 лет, диагноз: септикопиемия, гнойный эпидурит, гемматогенный остеомиелит правой большеберцовой кости, гонит слева, инфильтрат средней трети левого плеча. Состояние при поступлении крайне тяжелое, обусловлено септическим шоком, дыхательной недостаточностью. Сознание угнетено до глубокого оглушения. Выражен болевой синдром в грудном отделе позвоночника. Кожные покровы бледно-цианотичные, теплые. Правый коленный сустав увеличен в размерах, гиперемирован, болезнен, нарушена его подвижность. Видимые слизистые анемичные, пониженной влажности. Дыхание самостоятельное, частота дыхания 38 в минуту. Артериальное давление 80/40 мм рт.ст, частота сердечных сокращений 120 ударов в минуту.
Диурез снижен. Начато проведение противошоковых мероприятий. Больной взвешен. Масса тела 49 кг. Определен рост – 163 см. Измерена температура тела – 38,0° С. Определен тип конституции (телосложения) – астенический. Оценена степень стресса – тяжелая, так как больной находился в состоянии шока, имелся болевой синдром. На основании степени стресса и температуры тела коэффициент увеличения метаболизма – 1,7.
По экстренным показаниям проведена операция: гемиляминэктомия С6, Th1, Тh3, Th5, Th7, Th9, Тh11, дренирование эпидурального пространства; остеоперфорация большеберцовой кости справа, постановка дренажа, вскрытие инфильтрата средней трети левого плеча, торакотомия слева, ушивание ран сердца и диафрагмы, дренирование плевральной полости по Бюлау слева. Обезболивание: эндотрахеальный наркоз, центральная анальгезия фентанилом и кетамином. Учитывая, что больному была показана длительная ИВЛ, анестезиологом-реаниматологом были рассчитаны параметры искусственной вентиляции, по которым были настроены респираторы РО-6 (в операционной) и Puritan Bennett 7200 АЕ (в отделении реанимации). Производились следующие вычисления:
mдолж=(22+ тип конституции)× h2=(22+1)× 1,632=61,1 61 кг, 61 кг,
Избыточной массы нет, то есть mизб=0.
МОВнач=К× (mдолж× 100+mизб× 60)=1,7× (61× 100+0× 60)=10370 10400 мл/мин. 10400 мл/мин.
ДО=mдолж× 7+mизб× 3=61× 7+0× 3=427 430 мл. 430 мл.
ЧД=МОВнач/ДО=10400/430=24,19 24 в мин. 24 в мин.
По рассчитанным параметрам настроен респиратор РО-6. Во время наркоза в дыхательный контур подавался чистый кислород (закись азота не была показана). Таким образом, вентиляция во время операции проводилась с дыхательным объемом 430 мл, с частотой 24 вдоха в минуту, с отношением вдоха к выдоху 1/2, с подачей 100% кислорода. В ходе операции гемодинамика была стабилизирована на фоне введения вазопрессоров, кардиотоников и гормонов на цифрах: пульс 120 в мин, АД 100/60 мм рт.ст. В последующем гемодинамика поддерживалась на нормальных цифрах путем введения катехоламинов. До окончания операции анестезиологом-реаниматологом были рассчитаны параметры искусственной вентиляции, дополняющие МОВнач, ДО, ЧД, для планирующейся пролонгированной ИВЛ в отделении реанимации респиратором Puritan Bennett 7200 АЕ. Проводили вычисления должной торакопульмональной растяжимости (С) и потока на вдохе (F).
Так как больной Ш. младше 30 лет (а<30), то должную торакопульмональную растяжимость вычисляли по формуле:
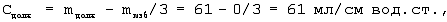
Так как истинная (фактическая) торакопульмональная растяжимость в операционной определена быть не могла (отсутствовал дыхательный монитор, спирограф), то рассчитали начальную скорость потока на вдохе по формуле:
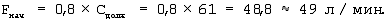
Полученные данные ДО, ЧД, Fрасч, МОВнач внесли в меню настроек респиратора Puritan Bennett 7200 АЕ. Установили постоянную форму кривой потока на вдохе, включили функцию “автоматический вздох” (по два вздоха объемом 700 мл 12 раз в час). Для достижения отношения вдоха к выдоху 1/1,5, установили инспираторную паузу (Тплато) длительностью 0,4 сек.
Транспортировали больного из операционной в реанимацию, продолжили принудительную вентиляцию, регулируемую по объему с подачей 80% кислорода (эмпирически). Определили SрO2 – 100%. Определили РаO2 – 288 мм рт.ст. Снизили установленное эмпирически значение FiO2 с 0,8 до 0,5, при этом SpO2 – 100%, РаО2 – 203 мм рт.ст.
Так как синхронизация больного с респиратором в ближайшем послеоперационном периоде была хорошая, то мер по адаптации больного к респиратору не потребовалось. Определили торакопульмональную растяжимость – 35 мл/см вод.ст. Рассчитали скорость потока на вдохе (F), величину положительного давления в конце выдоха для принудительной вентиляции (ПДКВприн), отношение вдоха к выдоху (I/E). Делали следующие вычисления:
F=(Сдолж+2С)/3=(61+2× 35)/3=43,7 44 л/мин, 44 л/мин,
ПДКВприн=5(Сдолж-С)/С+2=5(61-35)/35+2=5,71 5,7 см вод.ст. 5,7 см вод.ст.
I/Е=(Сдолж+С)/3С=(61+35)/3× 35=0,91=1/1,09 1/1,1 1/1,1
Установили длительность инспираторной паузы (Тплато) 0,6 с, чтобы отношение вдоха к выдоху соответствовало рассчитанному.
Оценены показания к проведению принудительной ИВЛ, регулируемой по давлению. Учитывая тяжесть и нестабильность состояния больного, отсутствие условий для развития баротравмы легких и с целью предотвращения гиповентиляции и гипоксемии при возможном незамеченном прогрессировании отека легких, решено, что показаний для перехода на прессконтролируемую вентиляцию в данный момент нет.
Продолжали вентиляцию в установленном режиме, регулируемом по объему, проводили мероприятия по нормализации гомеостаза, проводили лаваж трахеобронхиального дерева, перкуторный массаж грудной клетки. В течение этого периода больного 8 раз поворачивали (позиционировали), 2 раза определяли торакопульмональную растяжимость (С). Для определения фактической торакопульмональной растяжимости (С) дополнительно синхронизировали больного с респиратором с помощью промедола (10 мг), сибазона (10 мг). В дальнейшем для синхронизации больного с респиратором использовали сибазон по 5 мг.
Через 24 часа после операции торакопульмональная растяжимость увеличилась до 40 мл/см вод.ст. Учитывая стабилизацию состояния гемодинамики и газообмена, выставили показания к переходу на принудительную вентиляцию, регулируемую по давлению. Рассчитали и установили РPCнач, ПДКВприн, I/E по формулам:
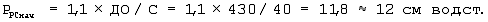
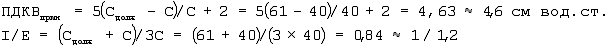
Коррекции РPCнач не потребовалось, так как ДОPC был равен 0,48 л, то есть на 10% больше ДО(ДО× 1,1=0,43× 1,1=0,47).
В дальнейшем определяли С при каждой смене положения тела больного, через 2-3 часа. Торакопульмональная растяжимость постепенно снижалась, что объяснялось развитием острого повреждения легких. Дважды проводили расчет и корректировку РPCнач, ПДКВприн, I/E по вышеописанным формулам. Через 3 суток после операции С 30 мл/см вод.ст. рассчитали и установили РPCнач, ПДКВприн, I/E:
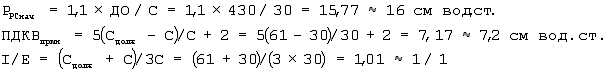
Откорректировали РPCнач для достижения ДОPC на 10% больше ДО(ДО × 1,1=0,43× 1,1=0,47), получили РPC 15 см вод.ст.
При появлении признаков спонтанной дыхательной активности отрегулировали отношение вдоха к выдоху – установили I/E, равное 1(1/0,8) – минимальное значение, при котором обеспечивался дыхательный комфорт больного (отсутствовало спонтанное дыхание).
В течение 8 дней продолжали принудительную ИВЛ, медикаментозную синхронизацию больного с респиратором, воздерживались от перехода на вспомогательную вентиляцию в связи с сохраняющимся острым катаболическим, обусловленным сеспсисом.
Определяли С при каждой смене положения тела больного. Торакопульмональная растяжимость постепенно увеличивалась. Проводили расчет и корректировку РPCнач, ПДКВприн, I/E по вышеописанным формулам. Через 9 суток после операции С 41 мл/см вод.ст. К этому времени больной проделал положительную динамику – начал регрессировать сепсис, появилась возможность перевести больного на вспомогательное дыхание в режиме SIMV с поддержкой давлением. Установлена чувствительность триггера (Sens) I см вод.ст.
Рассчитали и установили PPSнач, РPCнач, ПДКВвспом, I/E:
PPSнач=0,9× ДО/С=0,9× 430/41=9,44 9 см вод.ст. 9 см вод.ст.
РPCнач=1,1× ДО/С=1,1× 430/41=11,54 12 см вод.ст. 12 см вод.ст.
ПДКВвспом=5(Сдолж-С)/С+Sens+2=5(61-41)/41+1+2=5,44 5,4 см вод.ст. 5,4 см вод.ст.
I/E=(Сдолж+С)/3С=(61+41)/(3× 41)=0,83 1/1,2 1/1,2
Откорректировали РPSнач для достижения ДО на 10% больше должного (ДО× 1,1=0,43× 1,1=0,47) и получили PPS=10 см вод.ст. Корректировка РPCнач, для достижения ДOPS на 10% больше ДО(ДО× 1,1=0,43× 1,1=0,47) не потребовалась, так как при РPC 12 см вод.ст. дыхательный объем был 0,49 л. Отрегулировали отношение вдоха к выдоху – установили I/E, равное 1/1,1 минимальное значение, при котором достигался дыхательный комфорт больного.
На 12 сутки лечения больной проделал значительную динамику по общему состоянию. Торакопульмональная растяжимость – 47 мл/см вод.ст. Было решено перевести больного на другой режим вспомогательной ИВЛ-спонтанное дыхание под положительным давлением в дыхательных путях с поддержкой давлением (СРАР+PS). Установили чувствительность триггера (Sens) 0,5 см вод.ст.
Рассчитали и установили PPSнач, РPCнач, ПДКВвспом.
PPSнач=0,9× ДО/С=0,9× 430/47=8,23 8 см вод.ст. 8 см вод.ст.
ПДКВвспом=5(Сдолж-С)/С+Sens+2=5(61-47)/47+0,5+2=3,99 5,4 см вод.ст. 5,4 см вод.ст.
Коррекция PPSнач не потребовалась, так как при PPS=8 см вод.ст. ДOPS был равен 0,47, то есть на 10% больше ДО.
В процессе длительной ИВЛ в отделении реанимации в дыхательный контур подавали кислород (FiO2 0,5-0,25), что обеспечивало нормальную сатурацию гемоглобина кислородом (SрO2 94-99% по данным пульсоксиметрии). На фоне инфузионно-трансфузионной терапии уровень гемоглобина не снижался ниже 90 г/л.
На 18 сутки после операции больной был успешно переведен на спонтанное дыхание и экстубирован. На 22 сутки переведен в отделение детской экстренной хирургии. Исход: улучшение.
По заявляемому способу обследовано 26 больных травматологического, нейротравматологического, нейрохирургического профилей, нуждающихся в ДИВЛ и не имеющих исходного специфического повреждения легких. Контролем послужила группа из 23 больных, сопоставимая по полу, возрасту, патологии, проводимому лечению. ИВЛ в обеих группах проводили респираторами Puritan-Bennett 7200, Puritan-Bennett 7200ae, Bear 1000. Группы различались по методике установки параметров ИВЛ.
В контрольной группе параметры ИВЛ устанавливались по традиционной методике [Марино П.Интенсивная терапия. – М. – 1998. – С.348-350]: дыхательный объем (ДО), минутный объем вентиляции (MOB), частоту дыхания (ЧД) рассчитывали по формулам:
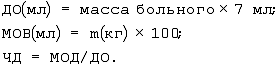
Устанавливали рассчитываемые параметры в меню настроек респиратора, проводили ИВЛ, регулируемую по объему. С помощью газоанализатора, капнографа, пульсоксиметра корректировали ЧД и ДО для достижения нормовентиляции и нормоксемии. Инспираторное давление, контролируемое респиратором в режиме принудительной вентиляции, регулируемой по давлению, подбирали эмпирически для достижения рассчитанного ДО. При переходе на вспомогательную искусственную вентиляцию легких (ВИВЛ) находили уровень инспираторного давления (давления поддержки, PPS), при котором инспираторное давление поддержки получали путем деления максимального давления в дыхательных путях больного на вдохе (Рмвд) на три. Находили оптимальное положительное давления в конце выдоха (ПДКВ) путем измерения растяжимости легких и доставки кислорода. Эти показатели измеряли при различных эмпирически выбираемых, уровнях ПДКВ. Оптимальным считался тот уровень ПДКВ, при котором растяжимость легких и доставка кислорода максимальны.
В основной группе параметры ИВЛ устанавливались по предлагаемой методике.
Механику дыхания исследовали с помощью респираторов, дыхательного монитора Capnomac-Ultima фирмы Datex. Ежедневно сравнивали следующие параметры, характеризующие эффективность респираторной терапии: РаСО2, Рпик, Рсред, С, уровень ПДКВ, F, PPC, PPS, длительность достижения нормовентиляции, дозу седативных, обезболивающих препаратов и миорелаксантов для синхронизации больного с респиратором.
Статистическая обработка данных проводилась в программе Instat.
Результаты исследования
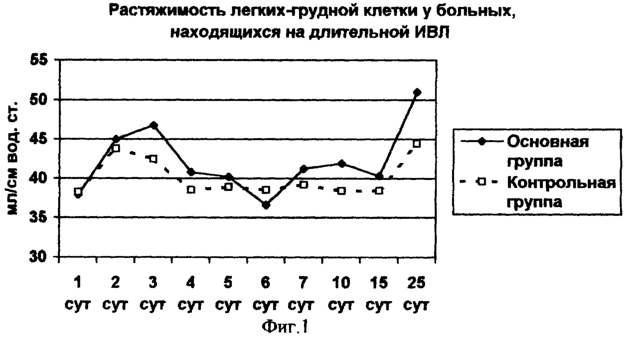
На фиг.1, 2, 3 отражена динамика торакопульмональной растяжимости (С), уровня положительного давления конца выдоха (ПДКВ), уровня, контролируемого респиратором давления в режиме, регулируемом по давлению (РPC) в зависимости от способа проведения длительной ИВЛ. Результаты показывают, что при использовании предлагаемого способа проведения длительной ИВЛ (в основной группе) удается в более ранние сроки повысить торакопульмональную растяжимость, снизить ПДКВ и уровень РPC. Кроме того, в основной группе получено достоверное снижение частоты сердечных сокращений (р<0,05) и доз вазопрессорных, кардиотонических, седативных, миорелаксирующих препаратов. Транзиторные отличия изучаемых показателей в 6 сутки исследования были обусловлены тем, что основная масса больных основной группы была переведена на спонтанное дыхание и исключена из исследования. В основной группе остались наиболее тяжелые больные с острым повреждением легких, требующие более высоких величин ПДКВ и РPC.
Используемая в способе методика настройки параметров ИВЛ до подключения больного к респиратору позволила заблаговременно подбирать адекватные параметры ИВЛ у больных с разными ростом, массой тела, возрастом в 60% случаев против 33,3% в контрольной группе (1 этап), в 2 раза ускорила дальнейшую настройку респиратора, облегчила коррекцию параметров вентиляции в течение всего периода ИВЛ.
Выводы исследования
1. Учет антропометрических характеристик пациентов позволяет проводить установку параметров респиратора в процессе длительной ИВЛ в 2 раза быстрее, чем традиционно.
2. Применение способа проведения длительной ИВЛ, основанного на учете торакопульмональной растяжимости и на принципе минимизации среднего давления в дыхательных путях, во время длительной ИВЛ способствует снижению давления в дыхательных путях, снижает частоту сердечных сокращений, дозу кардиотоников.
3. Применение предложенного способа проведения длительной ИВЛ способствует росту торакопульмональной растяжимости с 3 суток.
4. Использование предложенного способа проведения длительной ИВЛ облегчает синхронизацию пациента с респиратором, снижает дозу седативных препаратов, миорелаксантов.
Формула изобретения
1. Способ проведения длительной искусственной вентиляции легких (ИВЛ), включающий взвешивание пациента, установку параметров работы респиратора: минутного объема вентиляции (MOB), дыхательного объема (ДО), частоты дыхания (ЧД), фракции кислорода, подаваемого респиратором в дыхательный контур (FiO2), проведение принудительной ИВЛ, регулируемой по объему, корректировку ЧД и ДО для достижения нормовентиляции, определение положительного давления в конце выдоха (ПДКВ), с переходом на вспомогательную вентиляцию легких, отличающийся тем, что дополнительно учитывают рост (h), возраст (а) пациента и с учетом полученных данных рассчитывают ДО по формуле
ДO=7×mдолж+mизб;
где ДО – дыхательный объем, мл;
mдолж – должная масса тела пациента, кг;
mизб – избыточная масса тела пациента, кг,
рассчитывают начальный минутный объем вентиляции (MOBнач) по формуле
MOBнач=К×(100×mдолж+60×mизб),
где МОВнач – начальный минутный объем вентиляции, л/мин;
К – коэффициент увеличения метаболизма у пациентов при стрессе: при слабом стрессе К равен 1,2; при умеренном стрессе – 1,4; при тяжелом стрессе – 1,6; при лихорадке К увеличивается на 0,1 на каждый градус свыше 37°С;
mдолж – должная масса тела пациента, кг;
mизб – избыточная масса тела пациента, кг;
определяют должную торакопульмональную растяжимость (Сдолж) по формуле
Сдолж=mдолж-mизб/3-(а-30)/3;
где Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.;
mдолж – должная масса тела пациента, кг;
mизб – избыточная масса тела пациента, кг;
а – возраст, лет;
находят начальную скорость потока газа на вдохе ((Fнач) по формуле
Fнач=0,8×Сдолж,
где Fнач – начальная скорость потока газа на вдохе, л/мин;
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.;
устанавливают полученные параметры ДО, ЧД, Fнач, МОВнач в меню настроек респиратора и начинают ИВЛ, регулируемую по объему, с постоянной или с понижающейся формой потока газа на вдохе, выбирают ту форму потока газа на вдохе, при которой среднее давление в дыхательных путях (Рсред) ниже, устанавливают функцию “автоматический вздох”; устанавливают начальную длительность инспираторной паузы (Тплато) чтобы начальное соотношение вдоха к выдоху (1/Енач) было равно 1/1,5; при стабильной гемодинамике устанавливают начальное положительное давление конца выдоха (ПДКВнач) 5 см вод.ст., при нестабильной гемодинамике, устанавливают ПДКВнач 2 см вод.ст.; синхронизируют больного с респиратором, определяют фактическую торакопульмональную растяжимость (С), рассчитывают и устанавливают уровень положительного давления конца выдоха для принудительной вентиляции (ПДКВприн) по формуле
ПДКВприн=5(Сдолж-С)/С+2,
где ПДКВприн – положительное давление в конце выдоха для принудительной вентиляции легких, см вод.ст.;
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.,
находят и устанавливают скорость потока на вдохе (F) по формуле
F=(Сдолж+2С)/3,
где F – скорость потока на вдохе, л/мин;
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.;
рассчитывают и устанавливают соотношение вдоха к выдоху (I/E) по формуле
I/E=(Сдолж+С)/3С,
где I/E – соотношение вдоха к выдоху;
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.,
в процессе принудительной ИВЛ, регулируемой по объему, определяют С не реже 1 раза в 12 ч и при изменении С корректируют ПДКВ и F, корректируют Тплато для достижения дыхательного комфорта больного; переходят к принудительной вентиляции, регулируемой по давлению, для чего рассчитывают и устанавливают начальное инспираторное давление для принудительной вентиляции легких, регулируемой по давлению (РPCнач), по формуле
РPCнач=1,1×ДО/С,
где РPCнач – начальное инспираторное давление в режиме принудительной вентиляции легких, регулируемой по давлению;
ДО – дыхательный объем, мл;
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.;
рассчитывают и устанавливают соотношение вдоха к выдоху по ранее приведенной формуле; регулируют РPCнач для достижения дыхательного объема в режиме, регулируемом по давлению (ДОрс), на 10 % больше ДО и получают РPC; в процессе принудительной ИВЛ, регулируемой по давлению, определяют С при каждой смене положения тела больного не реже 1 раза в 8 ч и при изменении С корректируют ПДКВприн и РPC, регулируют соотношение вдоха к выдоху (I/E) для достижения дыхательного комфорта больного; переходят от принудительной вентиляции легких в режим вспомогательной вентиляции легких, рассчитывают и устанавливают ПДКВ для вспомогательной вентиляции легких (ПДКВвспом) по формуле
ПДКВвспом=5(Сдолж-С)/С+2+Sens,
где ПДКВвспом – положительное давление в конце выдоха для вспомогательной вентиляции легких, см вод.ст.;
Сдолж – должная торакопульмональная растяжимость, мл/см вод.ст.;
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.;
Sens – чувствительность триггера респиратора, см вод.ст.,
рассчитывают и устанавливают начальное давление поддержки (РPSнач) для вспомогательной вентиляции легких, регулируемой по давлению, по формуле
РPSнач=0,9×ДО/С,
где РPSнач – начальное давление поддержки в режиме вспомогательной вентиляции легких, регулируемой по давлению;
ДО – дыхательный объем, мл;
С – фактическая торакопульмональная растяжимость, мл/см вод.ст.,
регулируют РPSнач для достижения дыхательного объема в режиме вспомогательной ИВЛ, регулируемой по давлению (ДOPS), на 10 % больше ДО и получают PPS, регулируют соотношение вдоха к выдоху (I/E) для достижения дыхательного комфорта больного; в процессе вспомогательной ИВЛ, регулируемой по давлению, определяют С при каждой смене положения тела больного не реже 1 раза в 8 ч и при изменении С корректируют ПДКВвспом и PPS.
2. Способ по п. 1, отличающийся тем, что установку фракции кислорода, подаваемого респиратором в дыхательный контур (FiO2), производят под контролем данных пульсоксиметрии или анализа газов крови для достижения SpO2 94-100 %, РаO2 75-200 мм рт.ст., изменение МОВнач путем изменения ЧД производят под контролем данных капнографии для достижения EtCO2 от 32 до 45 мм рт.ст., получают MOB.
3. Способ по п. 1, отличающийся тем, что должную маcсу тела (mдолж) определяют с учетом типа конституции пациента по формуле
mдолж=(22+тип конституции)×h2,
где mдолж – должная масса тела, кг;
h – рост, м;
тип конституции: астенический – 1, нормостенический – 2, гиперстенический – 3.
4. Способ по п. 1, отличающийся тем, что Сдолж при возрасте пациента (а) 30 лет и моложе определяют по формуле
Cдол=mдолж-mизб/3,
где Сдол – расчетная торакопульмональная растяжимость, мл/см вод.ст.;
mдолж – должная масса тела, кг;
mизб – избыточная масса тела, кг.
РИСУНКИ
MM4A – Досрочное прекращение действия патента СССР или патента Российской Федерации на изобретение из-за неуплаты в установленный срок пошлины за поддержание патента в силе
Дата прекращения действия патента: 15.07.2006
Извещение опубликовано: 10.06.2007 БИ: 16/2007
|