|
(21), (22) Заявка: 2003120991/14, 08.07.2003
(24) Дата начала отсчета срока действия патента:
08.07.2003
(43) Дата публикации заявки: 10.01.2005
(45) Опубликовано: 10.07.2005
(56) Список документов, цитированных в отчете о
поиске:
SU 1165376 А, 07.07.1985. SU 1556666 A1, 15.04.1990. SU 1387999 А, 15.04.1988. ЕР 0271741 А2, 22.06.1988.
Адрес для переписки:
603001, г.Нижний Новгород, Нижне-Волжская наб., 1/1, ВМИ ФСБ России, НИРИО
|
(72) Автор(ы):
Измайлов С.Г. (RU),
Измайлов Г.А. (RU),
Киселев М.Н. (RU),
Грачев Д.В. (RU),
Измайлов А.Г. (RU),
Резник В.С. (RU),
Рябков М.Г. (RU),
Гусев М.Ю. (RU)
(73) Патентообладатель(и):
Военно-медицинский институт Федеральной пограничной службы Российской Федерации при Нижегородской государственной медицинской академии (ВМИ ФПС РФ при НГМА) (RU),
Измайлов Сергей Геннадьевич (RU)
|
(54) УСТРОЙСТВО ДЛЯ ЛЕЧЕНИЯ ПЕРИТОНИТА И ПРОФИЛАКТИКИ ОСЛОЖНЕНИЙ
(57) Реферат:
Изобретение относится к медицине и может быть использовано для сближения и ушивания ран. Устройство для лечения перитонита и профилактики осложнений содержит неподвижную и подвижную прижимные пластины, зубчатую рейку и храповой механизм с ручкой. Прижимные пластины выполнены в виде вилок, в которых установлены съемные эластичные ленты-захваты. Ленты-захваты выполнены из моделируемого материала и имеют укрепленные в них шипы. Один конец шипов выполнен в виде ушка с отверстием под спицу-фиксатор для фиксации лент-захватов со съемными защитными колпачками на концах. В результате достигается надежность ушивания краев раны, удобство использования устройства, предупреждение осложнений. 2 з.п. ф-лы, 17 ил.
Предлагаемое изобретение относится к медицине, а именно к устройствам, применяемым для сближения и ушивания ран.
Несмотря на достигнутые в последние годы определенные успехи в лечении перитонита, это тяжелейшее нагноительное осложнение продолжает оставаться одной из важных хирургических проблем. Около 15% заболеваний органов живота сопровождается развитием перитонита, наиболее тяжелым клиническим течением которого проявляются его распространенные формы. Статистические данные свидетельствуют о крайне неудовлетворительных исходах при лечении разлитых гнойных перитонитов (Стручков В.И. и соавт. Гнойная хирургия. М.: Медицина 1962; Гостищев В.К. Оперативная гнойная хирургия. М.: Медицина 1996). Наиболее высокая летальность (от 50 до 90%) наблюдается при послеоперационном перитоните.
Несмотря на многочисленные оперативные приемы (Филин В.И. Материалы по лечению гнойных перитонитов. Л. 1956; Каншин Н.Н. Аспирационные методы профилактики нагноения послеоперационных ран. М. 1985), широкое применение антибактериальных средств с различными путями их введения, активных детоксикационных методов (гемосорбция и др.), способов гипероксигенации тканей (баротерапия и др.), использование крови, ее многочисленных компонентов и заменителей летальность при данной патологии не имеет тенденции к снижению. В связи с этим многие вопросы лечения распространенного перитонита являются актуальными. Даже тщательный однократный интраоперационный лаваж брюшной полости растворами антисептиков при гнойном перитоните в условиях эксперимента не приводит к стерильности брюшины.
К существенным недостаткам перитонеального диализа относят повышение опасности возникновения местных осложнений со стороны органов живота (несостоятельность швов, пролежни и др.), вымывание большого количества белков и фагоцитов, создание благоприятных условий для развития неклостридиальной микрофлоры и невозможность осуществления контроля за динамикой патологического процесса.
В ряде случаев требуется многократная ревизия и обработка ран с провизорным сближением их краев. Так, например, при остром перитоните метод санации брюшной полости, заключающийся в многократном (до 5 и более раз) промывании ее антисептиком, провизорным сближением краев раны, позволяет снизить летальность на 17% (акад. РАН и РАМН Савельев B.C. Труды XXXI Всесоюзного съезда хирургов, Ташкент, 1982 г.).
Разработкой техники такого дренирования занимались многие хирурги, но лишь в 70-х годах начали систематически появляться сообщения об открытом методе лечения разлитого гнойного перитонита. Брюшная полость при перитоните рассматривается как обширный абсцесс с множественными карманами (Буянов В.М., Камаев С.А Хирургия; 10; 148-151; Мильков Б.О. с соавт. Использование открытого повторного лаважа брюшной полости при лечении разлитого гнойного перитонита у лиц старческого возраста. Клин. хир. 1988;2; 68-69), поэтому предлагаются аналогичные принципы лечения банальных больших гнойников. Открытый метод позволяет не только произвести адекватное промывание брюшной полости и ее дренирование, но и создает неблагоприятные условия для развития анаэробной микрофлоры. Отдельные авторы считают недопустимым наложение глухого шва после срочной лапаротомии при заболеваниях с микробным загрязнением.
Из основных недостатков аналогов следует выделить:
– ненадежное ушивание раны препятствует активному поведению больного;
– многократное сведение и разведение краев раны травматично и требует больших затрат времени, т.е. продолжительность операции значительно увеличивается;
– отсутствие мобильности краев раневого дефекта делает рану трудно управляемой, что резко осложняет лечебную процедуру, превращая ее в довольно травматичную и сложную операцию, усугубляя крайне тяжелое состояние больного.
Одним из ощутимых осложнений при перитоните, особенно при эвентрации, является мышечная контрактура передней брюшной стенки, что серьезно затрудняет сближение воспаленных краев раны. Этот фактор не только создает трудности в закрытии раны, но и снижает лечебную эффективность управляемой лапаростомии (Бытка П.Ф. и соавт. Открытое лечение послеоперационного перитонита. – Вест.хир. – 1988. – №10. – С.109-111). Часто неудавшиеся попытки сопоставления легко рвущихся тканей приводят к образованию дефектов тканей, требующих затем проведения восстановительных операций. Так, П.Ф.Бытка и соавт. (указаны выше) наблюдали такое осложнение в 4-х случаях из 26 выздоровевших больных с перитонитом (всего 35). Авторам пришлось ликвидировать дефект путем аутодермопластики.
Наиболее близким по технической сущности к предлагаемому изобретению является устройство для сведения краев раны, взятое нами за прототип (А.с. 1165376 СССР, А 61 В 17/10, 1985), содержащее зубчатую рейку с прижимными пластинами и храповый механизм с ручкой, при этом прижимные пластины выполнены сборными из отдельных секций, имеющих шипы и отверстия.
Данное устройство имеет следующие недостатки:
– недостаточная надежность фиксации прижимных пластин;
– неподатливость, жесткость, невозможность изгибаться и моделирования пластин не позволяет применять устройство на суставах, пахах, участках, имеющих впадины, бугристость;
– большой вес устройства может служить причиной образования пролежней (при длительном наложении);
– наложение большого количества скоб требует значительных затрат времени.
Целью настоящего изобретения является надежность ушивания краев раны, удобство использования устройства, предупреждение осложнений. Поставленная цель достигается тем, что прижимные пластины выполнены в виде вилок, в которых установлены съемные эластичные ленты-захваты из моделируемого материала с укрепленными в них шипами, один конец которых выполнен в виде ушка с отверстием под спицу-фиксатор, для фиксации лент-захватов со съемными защитными колпачками на концах.
Использование съемных эластичных лент-захватов с укрепленными в них шипами, имеющими с одного конца ушки, позволяет надежно фиксировать их спицей или лентой-фиксатором после сведения краев раны. Выполнение прижимных пластин в виде вилок дает возможность быстро снять устройство с эластичных лент-захватов после сведения краев раны.
Конструкция и принцип действия приведены на графических материалах:
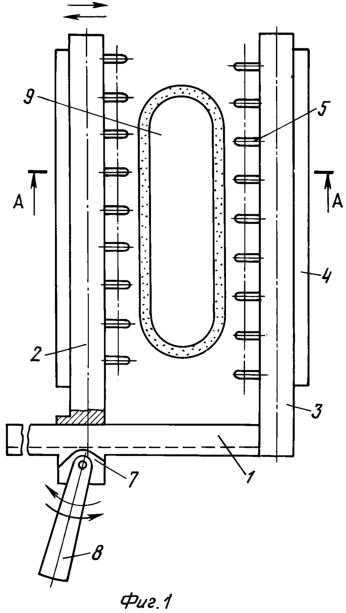
Фиг.1 – общий вид устройства;
Фиг.2 – сечение А-А на фиг.1;
Фиг.3 – общий вид устройства после сведения краев раны;
Фиг.4 – сечение А-А на фиг.3;
Фиг.5 – общий вид эластичных лент-захватов после удаления сближающего механизма и фиксации спицей;
Фиг.6 – сечение А-А на фиг.5;
Фиг.7 – вариант установления шипа с множественными ушками;
Фиг.8 – вариант спицы-фиксатора;
Фиг.9 – варианты формы поперечного сечения спицы-фиксатора, разрез Б-Б на фиг.8;
Фиг.10 – общий вид спицы-фиксатора после его установки – проведения через проушины шипов;
Фиг.11 – соединительная лента-фиксатор;
Фиг.12 – разрез В-В на фиг.11;
Фиг.13 – разрез Г-Г на фиг.11;
Фиг.14 – общий вид варианта эластичной ленты;
Фиг.15 – разрез Д-Д на фиг.14;
Фиг.16 – общий вид варианта устройства, установленного на рану;
Фиг.17 – разрез Е-Е на фиг.16;
Устройство для ушивания ран (фиг.1) состоит из зубчатой рейки 1, на которой расположены подвижная 2 и неподвижная 3 прижимные пластины, выполненные в виде вилки, в которых установлены эластичные ленты-захваты 4 с укрепленными в них шинами 5, имеющими на одном конце ушки 6 с отверстиями (фиг.2), которые могут иметь различную форму. Шипы могут выполняться с несколькими ушками (фиг.7). Подвижная прижимная пластина 2 имеет возможность перемещаться вдоль зубчатой рейки 1 посредством храпового механизма 7 с ручкой 8 (сближающей механизм). Для фиксации эластичных лент-захватов 4 используется спица-фиксатор 9 (фиг.3), имеющая на концах предохранительные колпачки 10.
Работают устройством следующим образом (фиг.1-6). Отрезают эластичные ленты 4 и спицу-фиксатор 9 необходимой длины (немного больше длины раны 21) и вставляют эластичные ленты-захваты 4 в вилкообразные прижимные пластины 2, 3 так, чтобы ушки 6 шипов 5 на подвижной 2 и неподвижной 3 прижимных пластинах были смещены относительно друг друга на расстоянии не менее толщины шипов. Далее вращением ручки 8 посредством храпового механизма 7 разводят прижимные пластины 2, 3 больше ширины раны 21 так, чтобы шипы острыми концами касались кожи на расстоянии 3-4 см от края раны 21, после чего одновременным надавливанием на прижимные пластины и их сведением внедряют шипы 5 в паравульнарные ткани 20. Вращением ручки 8 сближают прижимные пластины 2, 3 до момента совмещения отверстий ушек 6 на подвижной 2 и неподвижной 3 прижимных пластинах. Далее проводят спицу-фиксатор 9 через отверстия ушек 6 и надевают на конец спицы предохранительные колпачки 10. Затем, немного разведя прижимные пластины 2, 3 (тем самым ослабляют давление действие прижимных пластин), удаляют сближающий механизм с операционного поля, при этом фиксированные эластичные ленты-захваты 4 остаются на своем месте (фиг.5, 6).
Для более надежной фиксации шипов 5, предупреждения возможного соскальзывания спицы-фиксатора 9, имеющего жесткую твердую гладкую поверхность, предложен вариант спицы-фиксатора 9 с переменной жесткостью по своей длине (фиг.8). Спица 9 состоит из неподатливых жестких 11 сегментов и податливых упругих сегментов 12. По своей форме в боковом сечении спица 9 может иметь различную форму, что показано на фиг.9 (разрез Б-Б) где: а) круглая; б) треугольная; в) четырехугольная; г) овальная; д) прямоугольная; е) усеченного конуса. Такая форма препятствует провертыванию спицы 9 по своей длинной оси, способствуя созданию покоя ране 21. После установки спицы 9 в рабочее состояние, проведения через ушки 6 шипов 5 (фиг.10) в результате натягивания шипов 5 их ушки 6 вдавливаются в мягкие сегменты 12 спицы 9, образуя своеобразную “шейку”.
Другим вариантом соединения и упрочнения эластичных лент-захватов, а также предупреждения возможного спонтанного обратного выкола шипов 5 из тканей предложена соединительная лестничная лента-фиксатор 13 с размещенными в ней скрытыми поперечными ригидными ребрами 14, препятствующими ее перегибу по продольной оси (фиг.11 и 13). По всей длине соединительной ленты-фиксатора 13 ее утолщенные края имеют двухсторонние Т-образные выступы 15, входящие в продольные пазы 16 (фиг.15) эластичных лент-захватов 4 с шипами 5. Эластичные ленты-захваты 4 для удобства захвата и удержания прижимными пластинами 2 и 3 с обеих сторон содержат плоские боковые горизонтальные выступы 17, идущие по всей длине лент 4. После установки эластичных лент-захватов 4 на вилкообразные прижимные пластины 2 и 3 устройство размещают на ране так, как указано ранее, и сближают ткани 20 краев раны 21. Затем через продольные пазы 16 эластичных лент-захватов 4 и 5 проводят соединительную ленту-фиксатор 13, при этом Т-образные выступы 15 размещаются по всей длине эластичных лент-захватов 4 (фиг.16 и 17). Сближающий механизм чаще всего удаляют после завершения операции.
Экспериментальная и клиническая апробация изготовленного опытного образца предлагаемого устройства показала следующие преимущества перед прототипом:
– возможность быстрого ушивания раны различной локализации с различным рельефом поверхности за счет гибкости лент с шипами;
– надежность фиксации сближенных краев раны, что обусловлено конструктивными особенностями устройства;
– ушивание раны малотравматично;
– возможность многократного сближения и разведения краев раны для ее открытой санации;
– исключает некротические процессы.
Итак, выполненные в виде вилок прижимные пластины со съемными эластичными лентами-захватами с шипами позволяют производить не только активное сближение краев раны, но и разведение их в случае необходимости: осуществление программированного лаважа брюшной полости, нагноение, подозрение на развитие анаэробной инфекции, задержка гнойного содержимого и пр. После установки устройства прижимные пластины можно легко удалить, что значительно облегчает устройство, делает его более удобным, предупреждает развитие осложнений. Спица и лента-фиксатор надежно удерживают сближенные края раны на всем протяжении ее лечения, что особенно важно при лечении ран брюшной стенки и ран мышечных тканей с выраженным капиллярным кровотечением при нарушении свертывающей системы крови (гемофилия, а-гипофибриногенемия и др). Подобная фиксация является надежной профилактикой развития разнообразных осложнений со стороны раны в после операционном периоде (кровотечение, эвентрация и пр.).
Устройство возможно также применять для лечения гнойных ран в 1-ой фазе (воспаления), а также когда требуется частая смена повязок и санации раны путем активного проведения мер антисептики (промывание, иссечение, дренирование и др.).
Способ осуществляют следующим образом. После интенсивной комплексной предоперационной подготовки в течение 6-24 ч производят релапаротомию из срединного доступа. После осмотра производят эвакуацию гнойного экссудата, опорожняют абсцессы, кишечные петли освобождают от спаек, иссекают нежизнеспособные ткани, резецируют участки кишечника со свищами с выведением концов наружу, при не поддающейся консервативной терапии паралитической кишечной непроходимости формируют илеостому, удаляют порочные дренажи. Осуществляют редренирование с установкой через контрапертуры тонких перфорированных двухпросветных хлорвиниловых отдельных трубчатых дренажей с расположением их в обоих латеральных каналах, подвздошных областях, малом тазу, подпеченочном и поддиафрагмальном пространстве в зависимости от преимущественной локализации гнойных скоплений. Обильно промывают брюшную полость. Для предотвращения дополнительного травмирования кишечных петель и реинфицирования последние покрывают марлевой салфеткой, концы которой заходят под края лапаротомной раны 21 с оставлением микроирригатора. При необходимости трансназально или -анально интубируют соответственно тонкий или толстый отделы кишечника, осуществляют энтеральное зондовое питание на фоне обязательной интенсивной комплексной терапии перитонита.
Устанавливают раневой адаптационно-репозиционнный аппарат по описанной схеме. С помощью винтового механизма внеочагово дозированно сближают и фиксируют ткани 20 краев раны 21. Ширину лапаростомы в процессе лечения регулируют в пределах 2-8 см до полного сопоставления краев, что зависит от конкретной ситуации: дыхательной недостаточности, степени пареза кишечника, потери жидкости через рану и пр. Все выведенные на кожу дренажи подключают к вакуум-отсосу с разрежением 0,3-0,5 атм.
После формирования лапаростомы через 24-48 ч предпринимают очередную ревизию и мануальный лаваж брюшной полости после легкого разъединения бранш устройства с оставлением по периметру раны установленных ранее эластичных лент 4 с шипами 5. Под повторным визуальным контролем проводят санацию очагов инфекции, проверяют функцию дренажей с возможной их заменой. Рану 21 закрывают с помощью устройства, которое во время процедуры находится на передней брюшной стенке, т.е. без изменения его места расположения.
Продолжительность открытого лечения варьируют в пределах 6-12 дней. Число сеансов превентивных санаций брюшной полости определяют степенью выраженности клинической картины заболевания у каждого конкретного больного. P.Kujath u.a. (Zbl. Chir. – 1986. – Bd III. – S. 1469-1475) в среднем проводили 4,2 сеанса. Такие признаки, как ухудшение общего состояния, усиление интоксикации, ускоряют принятие решения о применении очередной санации (Савельев B.C., Кузин М.И. Руководство по гнойной хирургии органов брюшной полости – М.,1986. – С.438-454; 595-600). Главными критериями оценки состояния больного и окончания проведения последующих санаций брюшной полости являются: степень изменений брюшины и органов брюшной полости; улучшение и стабилизация общего состояния с тенденцией к нормализации показателей гомеостаза и повышения двигательной активности больного; отсутствие симптомов общей интоксикации и местных воспалительных проявлений; восстановление перистальтической деятельности кишечника; сокращение выделения серозно-геморрагического экссудата до 80-120 мл через введенные дренажи с уменьшением числа бактерий в нем.
После окончания последнего сеанса санации удаляют марлевую защитную салфетку, нефункционирующие дренажи с установкой микродренажей.
В 7 случаях края раны 21 умеренно сближали так, чтобы доступными были листки апоневроза, и накладывали швы на апоневроз из тонкого синтетического материала и с помощью устройства ткани 20 краев раны 21 окончательно сближали до плотного их соприкосновения друг с другом. В случаях нагноения раны 21 временно ослабляли компрессию тканей и ограничивались санацией лишь раневой поверхности. Устройство у 8 больных оставляли на 10-14 сут до полного заживления раны 21 методом компрессии. Наибольшие сроки нахождения устройства на ране 21 были у пациентов, которым осуществляли заживление раны 21 методом компрессии.
Предложенное устройство для его осуществления при распространенных формах перитонита применяли у 18 больных (основная группа – ОГ), причиной которых были преимущественно запущенные острые гнойные заболевания и травмы органов брюшной полости. Контрольную группу (КГ) составили 17 аналогичных пациентов, лечившихся известным способом в более раннем периоде применения нами управляемой лапаростомы. В ОГ выздоровели 16 пациентов (в КГ – 10), из них у 10 (в КГ – лишь у 5) срединные раны зажили линейным рубцом. Послеоперационный рубец с высокими прочностными качествами формировался на 3 – 4 дня раньше, чем в КГ, в которой в 6 наблюдениях была эвентрация – в ОГ она не констатирована. Различные осложнения общего и местного характера отмечены у 5 (в КГ – у 11) оперированных, возникновение которых обусловлено не спецификой применяемой технологии, а резко выраженной тяжестью исходного состояния. Особенно наглядно преимущества предложенного способа проявились в резком снижении развития таких осложнений, как кишечная непроходимость, констатированная в ОГ только в 2 (в КГ у 5) случаях. У всех этих больных непроходимость носила динамический характер и разрешилась после проведения консервативных мер. Случаев спаечной непроходимости в ОГ не отмечено, что объясняется легкостью, малотравматичностью и кратковременностью (не более 15 мин) лаважа. В КГ, как правило, затрачивалось намного больше времени (20-30 мин) на отмывание плотных фибринозно-гнойных межпетельных наслоений, что неизбежно вело к избыточной травматизации висцерального и париетального листков брюшины. Одним из важнейших достижений, полученных при использовании такой технологии, является создание условий, позволяющих назначать оперированным ранний активный режим. После поступления из операционной больного в палату ему приписывались массаж, принудительное поворачивание. Если общее состояние больного позволяло, то уже на 4-5 сут он мог сидеть, на 6-7 сут стоять и ходить около койки. Безусловно, снижалась психологическая напряженность больного и родственников, облегчался за ним общий уход.
Анализ причин летальных исходов по данным аутопсий свидетельствовал, что они являлись следствием тяжелых сочетанных осложнений основного заболевания: печеночно-почечная, сердечно-сосудистая и дыхательная недостаточность.
Полученные нами обнадеживающие данные убедительно показывают возможность более широкого успешного применения предложенного устройства для его осуществления при проведении управляемого программированного лаважа брюшной полости в лечении перитонита. Каких-либо осложнений, вызванных предложенной технологией оперативного пособия, не наблюдалось.
Для иллюстрации приводим один из примеров.
Больной А., 56 лет, поступил в хирургическое отделение 02.01.1995 г. на 4-е сут от начала заболевания. Общее состояние тяжелое, заторможен. АД 100/65 мм рт.ст., пульс 130 в мин. Бледен. Язык сухой, обложен грязным налетом. Живот во всех отделах резко болезненный, напряжен при пальпации. Кишечные шумы не выслушивались. При ректальном исследовании определяется наличие каловых масс в прямой кишке. Анализ крови: Нв – 10,4 г%; эр. – 4,1×10-2 /л; л. – 18,2×109 /л; п – 10%, с – 55%, э – 1%, лимф. – 31%, мон. – 3%; СОЭ – 20 мм/ч. На обзорной рентгенографии органов брюшной полости: единичные уровни в тонких и толстых отделах кишечника. После интенсивной дезинтоксикационной инфузионной терапии с диагнозом деструктивного панкреатита, распространенного гнойного перитонита больной экстренно оперирован. При ревизии во всех отделах брюшной полости гнойный выпот (700 мл), брюшина гиперемирована, массивные налеты фибрина. После рассечения желудочно-ободочной связки в полости сальниковой сумки обнаружены еще 400 мл гнойно-геморрагического экссудата. На поджелудочной железе видны множественные темные участки. Диагноз: тотальный инфицированный панкреонекроз, распространенный гнойный перитонит.
Ввиду наличия тяжелой формы распространенного гнойно-фибринозного перитонита прибегли к методике этапного перитонеального лаважа по предложенной нами технологии. Под наркозом провели 5 этапных санаций брюшной полости. Состояние постепенно улучшалось. Если в КГ при очередном сеансе лаважа почти во всех случаях отмечались трудно удаляемые значительные гнойно-фибринозные наложения, то в ОГ они были мало заметными и рыхлыми. На 4-е сут больной начал сидеть, а на 8-е ходить. Заживление раны осуществлялось аппаратным методом компрессии, что позволило добиться ее заживления по типу первичного натяжения. На 30-е сутки после поступления в клинику в удовлетворительном состоянии выписан домой. Осмотрен через 5 месяцев: послеоперационной грыжи, спаечной болезни не выявлено. Продолжительность нахождения больных в стационаре в ОГ составила в среднем 34,2 койко-дня.
Анализ клинических наблюдений показал значительные преимущества заявленного устройства для его осуществления при лечении распространенного перитонита:
– достигается тесное сопоставление тканей с умеренной их компрессией, обеспечиваются необходимые условия для заживления, а также предупреждается вторичная контаминация, присоединение госпитальной инфекции;
– обеспечивается управляемость лапаростомы, возможность дозирования сближения краев раны с надежной их паравульнарной фиксацией в нужном положении;
– удержание тканей краев операционной раны вне очага инфекции технически облегчает свободный многократный доступ в брюшную полость для ее повторных промываний и локализует, ограничивая местную инфекцию, ее лишь раневой поверхностью;
– управляемая лапаростома путем регулирования ее размеров предоставляет возможность производить коррекцию внутри брюшного давления и потерь жидкости в ходе лечения;
– создаются благоприятные условия для заживления раны методом компрессии мягких тканей и возможность ранней активизации больных;
– снижается травматичность осуществления мануальной санации брюшной полости.
Формула изобретения
1. Устройство для лечения перитонита и профилактики осложнений, содержащее неподвижную и подвижную прижимные пластины, зубчатую рейку, храповый механизм с ручкой, отличающееся тем, что прижимные пластины выполнены в виде вилок, в которых установлены съемные эластичные ленты-захваты из моделируемого материала с укрепленными в них шипами, один конец которых выполнен в виде ушка с отверстием под спицу-фиксатор, для фиксации лент-захватов со съемными защитными колпачками на концах.
2. Устройство по п. 1, отличающееся тем, что спица-фиксатор по форме в поперечнике состоит из чередующихся, непрерывно и неподвижно соединенных по длине твердых и мягких сегментов.
3. Устройство по п. 1, отличающееся тем, что содержит соединительную лестничную ленту-фиксатор со скрытыми поперечными ребрами и Т-образными выступами по краям, выполненную для упрочнения лент-захватов, которые имеют по всей длине продольные Т-образные пазы и боковые прямоугольные выступы.
РИСУНКИ
|